Il rapido invecchiamento demografico e i conseguenti bisogni di assistenza di lungo periodo (Long-Term Care, LTC) della popolazione anziana sono tra le sfide più spesso evocate per giustificare la necessità di stimolare processi di innovazione sociale. Questo articolo – curato dai ricercatori del nostro Laboratorio, Franca Maino e Federico Razetti, e pubblicato su I Luoghi della Cura, rivista online parte del Network di Percorsi di secondo welfare – propone una riflessione sui nessi analitico-concettuali e di policy fra innovazione sociale e misure di LTC ricostruendo il policy framework sviluppato negli ultimi anni dall’UE. Si prendono in considerazione le linee guida promosse dall’Unione attraverso i suoi documenti ufficiali. Un quadro che permette di sollevare alcune brevi riflessioni sul caso italiano, letto in controluce rispetto al policy framework europeo.
Dalla metà degli anni Duemila il concetto di innovazione sociale (IS) ha guadagnato uno spazio crescente nel discorso pubblico e nell’agenda di riforma comunitaria e di numerosi Paesi europei, soprattutto grazie all’impulso dell’Unione Europea. L’interesse verso l’innovazione sociale è significativamente cresciuto in relazione all’impatto esercitato dalla Grande Crisi nell’ultimo decennio quando il concetto è apparso in grado di soddisfare la duplice esigenza di rendere i sistemi di protezione sociale non solo più adeguati nel rispondere a nuovi e vecchi rischi (esacerbati dalla recessione), ma anche più sostenibili sul piano dei costi, grazie alla mobilitazione di risorse economiche e ideative nuove, particolarmente preziose in presenza di vincoli di bilancio sempre più stringenti (Maino, 2017).
Tra le sfide più frequentemente evocate per giustificare la necessità di stimolare processi di innovazione sociale vi sono quelle legate all’invecchiamento della popolazione. Numerose analisi documentano che l’intreccio fra tendenze demografiche (allungamento della speranza di vita e riduzione dei tassi di fecondità), sociali (affermazione di nuovi modelli familiari), economiche (femminilizzazione e precarizzazione del mercato del lavoro, allungamento della vita lavorativa) e sanitarie (diffusione di malattie cronico-degenerative e multimorbidità) renderà sempre più urgente individuare soluzioni che si distinguano da quelle oggi prevalenti, in molti Paesi, tra cui l’Italia, ancora in larga misura fondate sul ricorso all’assistenza informale da parte delle famiglie. Nel nostro Paese, alla luce dell’atteso incremento del numero di persone non autosufficienti e della tendenziale riduzione del bacino di forza lavoro disponibile per la loro assistenza, la politica di Long-Term Care (LTC) – storicamente sottosviluppata rispetto agli altri settori di intervento sociale – sembra costituire un contesto privilegiato per osservare gli sviluppi attuali e potenziali dell’innovazione sociale in termini di policy. Una sfida tanto maggiore dal momento che l’utilizzo delle risorse familiari per fronteggiare i rischi della non autosufficienza è stato e continua ad essere il pilastro centrale del modello di assistenza agli anziani.
Invecchiamento, Long-Term Care e innovazione sociale: il policy framework promosso dall’UE
Le sfide legate al processo di invecchiamento della popolazione sono fra quelle più frequentemente evocate per giustificare la necessità di promuovere processi innovativi sotto il profilo sociale. Ma che cosa si intende per innovazione sociale? A livello generale, il concetto di IS fa esplicitamente il suo ingresso nell’agenda di policy comunitaria nella seconda metà degli anni Duemila. Con la Renewed Social Agenda lanciata nel 2008 e alcune iniziative promosse dalla Commissione nel biennio 2009-2010 l’innovazione sociale inizia a comparire sistematicamente in alcuni documenti ufficiali, sino a confluire nella Strategia Europa 2020, che la considera un’area-chiave nel perseguimento dell’obiettivo generale di una crescita intelligente, sostenibile e inclusiva, e nel successivo Social Investment Package (SIP) promosso dalla Commissione (Sabato et al., 2015). È in questa fase che si afferma la definizione proposta nel 2010 dal Bureau of European Policy Advisers (BEPA). Secondo il BEPA, le innovazioni sociali sarebbero tali “sia in relazioni ai fini sia ai mezzi.
Si tratta di nuove idee (prodotti, servizi e modelli) che contemporaneamente soddisfano esigenze sociali (in modo più efficace delle alternative) e creano nuove relazioni sociali e collaborazioni. In altre parole sono innovazioni che non sono solo buone per la società ma migliorano anche la capacità della società di agire” (Hubert, 2010, p. 33, tradotto). Si potrebbe dunque parlare propriamente di innovazione sociale solo in presenza di interventi che soddisfino 4 condizioni (Razetti, 2018):
- offrire una nuova risposta a un bisogno sociale (novità e responsiveness);
- farlo in modo più efficace rispetto alle soluzioni già esistenti (maggiore efficacia);
- rinnovare o migliorare le capacità e le relazioni sociali (maggiore inclusività e empowerment);
determinare un migliore uso di beni e risorse (maggiore efficienza).
Così inteso, il concetto appare allo stesso tempo molto ampio in termini di misure catalogabili sotto la sua etichetta (idee, prodotti, servizi e modelli), ma indubbiamente altamente restrittivo in termini di oggetti empiricamente osservabili. Per essere tale l’innovazione sociale dovrebbe infatti essere sia di prodotto sia di processo. Il primo dovrebbe inoltre consistere in un risultato (output) che – oltre a essere più efficace delle alternative esistenti nel soddisfare i bisogni sociali presenti nella società – sia anche più efficiente nell’uso delle risorse disponibili, mentre il secondo dovrebbe assicurare che l’output stesso sia raggiunto attraverso un rinnovamento delle interazioni sociali alla luce dei principi di coinvolgimento e capacitazione dei beneficiari, inclusione dei diversi stakeholder, partecipazione diffusa ai processi decisionali, adozione di logiche collaborative più che competitive e di un approccio bottom-up più che top-down (Razetti, 2018).
Visti i limiti di questa definizione è certamente utile provare ad accrescere il potere denotativo del concetto, focalizzandosi sulla sua declinazione nei diversi settori di policy. Nel caso specifico di questo contributo1 il settore preso in considerazione è appunto quello della LTC e il punto di partenza è il policy framework definito negli ultimi dieci anni a livello europeo per rispondere alle pressioni funzionali esercitate dalle trasformazioni demografiche e sociali in corso, come riassunto nella figura 1.
Figura 1. Il Policy framework dell’EU su invecchiamento, LTC e innovazione sociale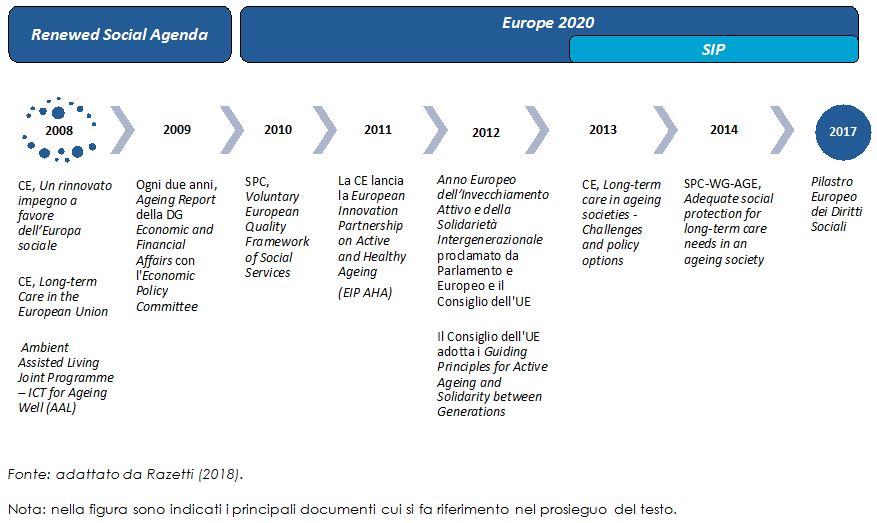
La Comunicazione del 2008 con cui la Commissione europea ha proposto il rafforzamento del Metodo Aperto di Coordinamento Sociale ha identificato per le politiche di assistenza sanitaria e di LTC tre macro-obiettivi condivisi: 1) universalità nell’accesso, assicurando che il bisogno di assistenza non si traduca in povertà e dipendenza finanziaria; 2) alta qualità, anche favorendo l’adozione di un approccio preventivo e il passaggio dall’assistenza di tipo “istituzionale” a quella basata su servizi di domiciliari e di comunità “su misura”; 3) sostenibilità, garantendo che l’assistenza, adeguata e di alta qualità, rimanga economicamente accessibile e finanziariamente sostenibile tramite la promozione di un uso razionale delle risorse.
A questa Comunicazione hanno fatto seguito due documenti specifici sulle politiche di LTC. In Long-term Care in the European Union si afferma che garantire ai cittadini un alto livello di protezione dai rischi della malattia e della dipendenza è un “obiettivo cruciale” per gli Stati membri e per l’Unione e si definisce “incoraggiante” l’accordo raggiunto fra gli Stati sui tre macro-obiettivi richiamati sopra. La Commissione invita quindi a adottare un approccio di policy basato su nuove forme di finanziamento pubblico-privato, di collaborazione multi-attore e multi-livello, di integrazione socio-sanitaria, di assistenza domiciliare e di comunità anziché istituzionale, di sostegno dei caregiver informali e qualificazione di quelli formali, di prevenzione e riabilitazione.
Il successivo documento si inserisce nel quadro del Social Investment Package (SIP) inaugurato nel 2013 dalla Commissione per modernizzare le politiche dei Paesi membri, secondo l’approccio dell’investimento sociale lungo il ciclo di vita, in linea con gli obiettivi della Strategia Europa 2020: l’IS è definita “un elemento essenziale degli investimenti sociali” (p. 12). In questo contesto, la Comunicazione sulla LTC del 2013 insiste sulla necessità di aumentare la produttività nel settore dell’assistenza e di ridurne al contempo la domanda suggerendo di agire in due direzioni: sullo stato di salute della popolazione anziana, con politiche di prevenzione lungo tutto il ciclo di vita, oltre che di Active e Healthy Ageing; sulla promozione della capacità delle persone anziane non autosufficienti di vivere in modo il più possibile autonomo, preferibilmente presso il proprio domicilio, soprattutto grazie all’impiego delle nuove tecnologie.
Nel 2014 il Gruppo di Lavoro sull’Ageing del Social Protection Committe (SPC-WG-AGE) ha redatto il Rapporto Adequate social protection for long-term care needs in an ageing society che individua una serie di sfide definite “immense” e derivanti dall’aumento delle persone anziane (e, in particolare, dei “grandi vecchi”) e delle loro aspettative in termini di qualità dei servizi di assistenza ricevuti, a fronte della riduzione di caregiver, in un quadro di vincoli di bilancio sempre più stringenti. Per colmare il divario crescente fra domanda e offerta di assistenza e mitigare i rischi di un sovraccarico delle responsabilità familiari, di un degrado della qualità dell’assistenza e dell’insostenibilità dei bilanci pubblici, il documento suggerisce una serie di risposte di policy definite “innovative”, volte ad accrescere l’efficienza nella produzione dei servizi di LTC e a ridurre o contenere la domanda di assistenza, marcando passaggio da un approccio reattivo a un approccio proattivo. Le soluzioni proposte prevedono interventi di adeguamento “age-friendly” degli spazi domestici, misure di prevenzione, riabilitazione e re-enablement, una riorganizzazione dei servizi capace di assicurare maggiore integrazione fra componente sociale e sanitaria e fra assistenza formale e informale, interventi di conciliazione vita-lavoro per sostenere i caregiver familiari.
Nel Pilastro Europeo dei Diritti Sociali proclamato nel 2017 da Commissione, Parlamento e Consiglio europei al capo III – dedicato a “Protezione sociale e inclusione” – il punto 18 ha infine sancito che “[o]gni persona ha diritto a servizi di assistenza a lungo termine di qualità e a prezzi accessibili, in particolare ai servizi di assistenza a domicilio e ai servizi locali” (CE, Parlamento Europeo e Consiglio dell’Unione Europea 2017).
Come illustrato nella figura 1, tutti questi orientamenti sono stati perseguiti dall’UE attraverso una pluralità di strumenti. Oltre al Voluntary European Quality Framework of Social Services, promosso nel 2010 dal SPC per favorire l’identificazione condivisa di principi e strumenti di controllo della qualità nei servizi sociali tra cui la LTC, nel quadro di Europa 2020 e della Innovation Union (una delle 7 “iniziative faro” di Europa 2020; corrisponde alla priorità della “crescita intelligente”) si segnala la European Innovation Partnership on Active and Healthy Ageing (EIP AHA). Si tratta di un’iniziativa pilota lanciata nel 2011 che ha messo a disposizione degli stakeholder una piattaforma di scambio delle esperienze realizzate a livello europeo: la Partnership si è posta l’obiettivo di fare dell’Europa un sito di eccellenza nel campo dell’innovazione a favore dell’invecchiamento sano e attivo della popolazione.
Nel 2012 è stato inoltre celebrato l’Anno Europeo dell’Invecchiamento Attivo e della Solidarietà Intergenerazionale, culminato alla fine dello stesso anno nell’adozione, da parte del Consiglio dell’Unione Europea, dei Guiding Principles for Active Ageing and Solidarity between Generations, 19 linee-guida per aiutare gli Stati membri a orientare le proprie politiche per l’invecchiamento. Nel campo dell’innovazione tecnologica a sostegno della vita autonoma va inoltre ricordato l’Ambient Assisted Living Joint Programme – ICT for Ageing Well (AAL), programma che intende facilitare l’innovazione tecnologica e dare impulso agli investimenti nella realizzazione di ambienti age-friendly tramite il finanziamento di progetti cross-nazionali che coinvolgano imprese, centri di ricerca e organizzazioni degli utenti nella messa a punto di soluzioni ICT volte a migliorare la qualità della vita degli anziani e di chi se ne prende cura. Non va infine dimenticato che dal 2009 la Commissione produce, su mandato dell’ECOFIN, l’Ageing Report, un documento che offre proiezioni di lungo periodo sull’andamento della spesa per pensioni, educazione, disoccupazione, salute e LTC a fronte delle dinamiche di invecchiamento stimate.
Quale approccio alle sfide poste dalla domanda di assistenza continuativa degli anziani?
Nel complesso, gli orientamenti di policy sostenuti dall’UE per affrontare le sfide poste dall’invecchiamento invitano a inquadrare il tema della LTC nel più ampio ciclo di vita dell’individuo, sottolineando l’importanza di un approccio mirato innanzitutto a prevenire o ritardare l’insorgenza della non autosufficienza: un approccio preventivo e proattivo più che riparativo e reattivo, ritenuto essenziale per contenere la domanda di assistenza, ridurne i costi per il sistema e migliorare la qualità della vita degli anziani e di chi se ne prende cura. L’innovazione sociale, favorendo una discontinuità rispetto alle pratiche di policy prevalse sino ad oggi, diventa un elemento funzionale rilevante nella messa a punto di nuovi modelli di assistenza ispirati all’investimento sociale. L’attenzione riservata ad alcune traiettorie di base per rinnovare processi e prodotti nel campo della LTC – invecchiamento sano e attivo, Ageing in Place, coinvolgimento di assistiti e assistenti nel disegno e nell’implementazione degli interventi, realizzazione di partnership multi-stakeholder – contribuisce così a definire un terreno comune fra innovazione e investimento sociale.
In questo quadro gli orientamenti di policy promossi dall’UE nel campo della LTC segnalano come necessari alcuni macro-sviluppi coerenti, contemporaneamente, con i paradigmi dell’innovazione e dell’investimento sociale:
- invecchiamento sano e attivo;
- prevenzione e riabilitazione;
- coordinamento e integrazione fra le diverse componenti del sistema (cure formali e informali, assistenza sociale e sanitaria);
- mobilitazione di una pluralità di attori (pubblici, privati profit e no profit), soprattutto a livello locale, nelle funzioni di co-design e co-produzione, finanziamento, organizzazione, governance, monitoraggio e valutazione;
- empowerment individuale e collettivo;
- assistenza domiciliare anziché residenziale;
- utilizzo trasversale delle ICT, a sostegno delle altre iniziative.
Se applicati, tali orientamenti dovrebbero contribuire a contenere la domanda di assistenza, qualificarne e aumentarne l’offerta, ridurne i costi, aumentare la qualità della vita di anziani, assistenti formali e informali. La figura 2 prova a schematizzare queste linee di sviluppo riproponendo proprio la distinzione fra innovazioni di processo e di prodotto e proponendo, sul piano analitico, di considerare “socialmente innovative” solo le misure che si caratterizzino per la presenza di un tratto innovativo su entrambe le dimensioni.
Figura 2. Innovazioni di processo e di prodotto nelle politiche di LTC: uno schema 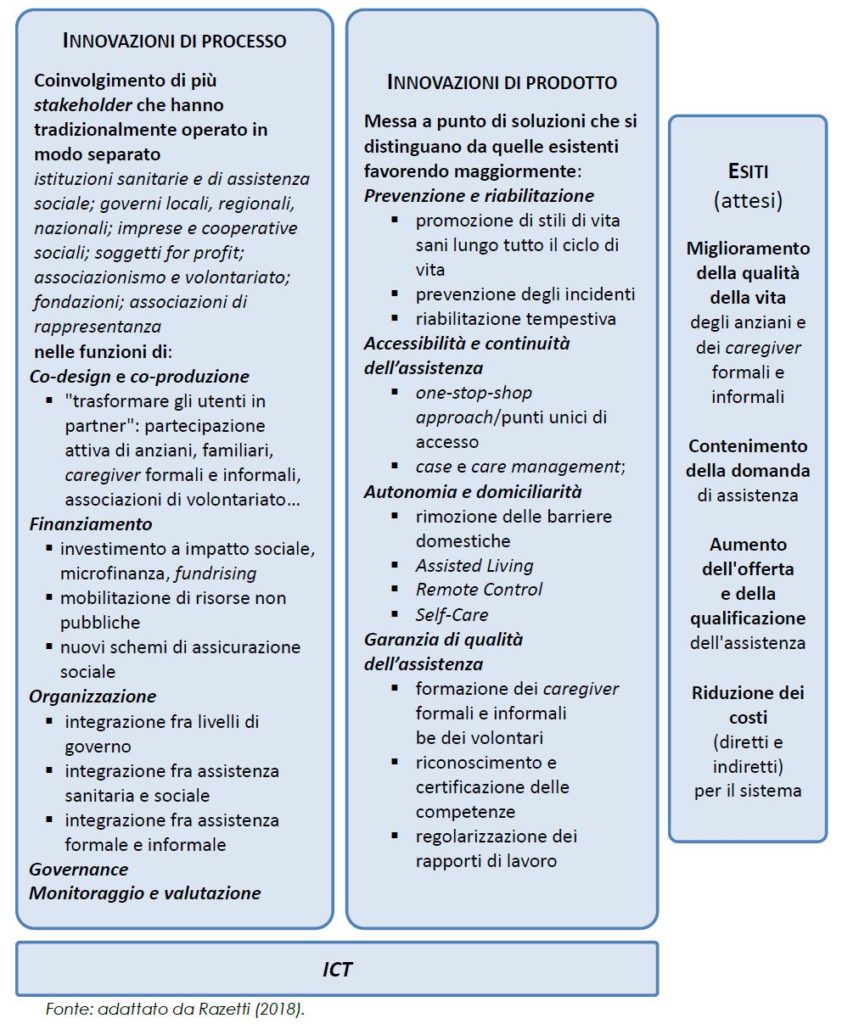
Per quanto riguarda la dimensione del processo, le innovazioni sociali richiedono il coinvolgimento di una pluralità di attori che tradizionalmente hanno operato separatamente: amministrazioni locali e uffici di piano, ambiti territoriali, consorzi, organizzazioni del terzo settore, associazioni di volontariato, famiglie. Ognuno di questi soggetti può poi esercitare il proprio ruolo in una o più funzioni legate alla realizzazione della misura in esame (dalla co-progettazione fino alla valutazione). Per quanto riguarda i prodotti, le innovazioni sociali nel campo della LTC dovrebbero caratterizzarsi per il fatto di promuovere almeno una dimensione tra prevenzione e riabilitazione, accessibilità e continuità delle cure, autonomia degli anziani a casa e qualità dell’assistenza. Sia l’innovazione di processo sia quella di prodotto possono essere supportate in modo trasversale dall’impiego delle nuove tecnologie. L’intento, da parte dei promotori delle innovazioni, dovrebbe essere quello di incidere positivamente sugli esiti finali, in termini di aumento della qualità della vita delle persone anziane e dei loro assistenti formali e informali, del contenimento della domanda e/o della qualificazione e dell’aumento dell’offerta di assistenza e/o della riduzione dei costi.
Se questo è il disegno definito progressivamente a livello comunitario a partire dalla seconda metà degli anni Duemila, appare interessante chiedersi – per concludere – dove si collochi il sistema italiano di politiche per la non autosufficienza.
Riflessioni conclusive: l’Italia di fronte alla sfida dell’invecchiamento
L’Italia è uno dei Paesi più longevi al mondo. Si prevede che nel 2050 la quota degli ultrasessantacinquenni sul totale della popolazione, attualmente al 22,5%, sfiorerà il 34% e quella degli over 85, oggi intorno al 3,5%, supererà la quota del 7% (ISTAT, 2019 e demo.istat.it). Fosti e Notarnicola (2018), incrociando dati ISTAT relativi alle condizioni di salute e dati I.Stat sugli ospiti dei presidi residenziali, stimano per l’Italia quasi 2,9 milioni di persone anziane non autosufficienti.
Tuttavia vivere più a lungo non significa necessariamente vivere meglio: i dati relativi agli anni che restano da vivere in buona salute e/o senza limitazioni non sono infatti particolarmente confortanti. A 65 anni la speranza di vita senza limitazioni funzionali è di 7,8 anni per gli uomini e 7,5 per le donne a fronte di una media europea di 9,4 anni per entrambi i generi. È decisamente peggiore – rispetto alla media UE – anche la condizione degli over 75 che presentano patologie di lunga durata e problemi di salute: circa un anziano su due soffre di almeno una malattia cronica grave o è multi-cronico, con quote tra gli ultraottantenni rispettivamente del 59% e 64% (cfr. demo.istat.it). Oltre l’11% degli anziani (1,4 milioni di persone), in massima parte ultrasettantacinquenni, riferisce gravi difficoltà in almeno un’attività quotidiana di cura della persona come vestirsi o spogliarsi, tagliare e mangiare il cibo, sdraiarsi e alzarsi dal letto o sedersi e alzarsi da una sedia, usare i servizi igienici, farsi il bagno o la doccia.
Le persone in difficoltà aumentano ulteriormente se si considerano le attività quotidiane di tipo domestico (come preparare i pasti, usare il telefono, fare la spesa, prendere le medicine, svolgere lavori domestici leggeri o occasionalmente lavori domestici pesanti, gestire le proprie risorse economiche): quasi un terzo degli over 65 e quasi la metà degli over 75 ha gravi difficoltà a svolgere almeno un’attività quotidiana di questo tipo. Il bisogno di assistenza nelle attività di cura della persona emerge nel 58% degli anziani con gravi difficoltà, ed è risolto per oltre il 50% con l’aiuto di una persona del nucleo familiare.
Le risposte fornite in Italia alla sfida dell’invecchiamento sono concordemente ritenute inadeguate (cfr. NNA, 2017), caratterizzandosi per una mancanza di progettualità e innovazione sia da parte del pubblico (a tutti i livelli di governo) sia del privato. Per entrambi i settori tre sono le principali criticità:
1) netta prevalenza di erogazioni monetarie non vincolate (in primo luogo l’Indennità di Accompagnamento);
2) frammentazione degli interventi con conseguente disorganizzazione gestionale, rischio di inappropriatezza delle prestazioni e dispersione delle risorse, peraltro scarse;
3) limitazione delle coperture private ai lavoratori dipendenti durante il periodo di attività, quando il rischio non autosufficienza è minore (Crescentini et al., 2018).
Alla luce del quadro brevemente richiamato sopra appare chiara la distanza che separa il sistema italiano di LTC dal policy framework promosso dall’UE. Alcune peculiarità del modello italiano – in particolare l’ampio ricorso ai cash benefit, alle cure informali e all’impiego (spesso irregolare) di assistenti familiari di origine straniera – sembrano porre ostacoli non secondari all’innovazione. Le maggiori difficoltà si registrano sul fronte dell’integrazione (fra lavoratori migranti, famiglie e professionisti), della qualificazione dell’assistenza, dell’utilizzo delle ICT. Allo stesso tempo, la letteratura più recente ha iniziato a raccogliere evidenze sull’esistenza di esperienze di reti multi-attore e a forte radicamento territoriale che si sono dimostrate capaci di introdurre qualche forma di innovazione anche in queste politiche (cfr. Cibinel et al., 2017 e Madama et al., 2019).
Alcuni progetti di ricerca europei hanno iniziato a identificare i tratti specifici dell’innovazione, tenendo conto dei diversi contesti e dei relativi regimi di cura, compreso quello familistico; hanno inoltre offerto un primo contributo nell’identificazione di barriere, fattori-chiave e priorità per l’IS nelle politiche di LTC da tenere presenti in vista della necessaria scalabilità di esperienze che, per quanto positive, tendono a rappresentare delle eccezioni, almeno nel panorama nazionale. Nel modello italiano le priorità sarebbero quelle dell’integrazione, del supporto alle famiglie nella ricerca e selezione degli assistenti familiari, della qualificazione dell’assistenza, del riconoscimento delle competenze informali. Puntare su un rafforzamento di queste dimensioni degli interventi di LTC potrebbe offrire un auspicabile contributo alla messa a punto di soluzioni “innovative”, soprattutto per la loro capacità di collocarsi in posizione intermedia fra i due estremi fra cui sembra ancora dibattersi il modello italiano, quello della completa istituzionalizzazione delle cure (per pochi) e quello della piena privatizzazione dell’assistenza fra le mura domestiche (per i più).
Nota
Questo contributo scaturisce dal progetto di ricerca biennale “InnovaCAre – Enhancing Social Innovation in Elderly Care: Values, Practices and Policies” che vede coinvolte l’Università degli Studi di Milano e l’Università Vita-San Raffaele, finanziato da Fondazione Cariplo tramite il Bando 2017 “Aging and Social Research: People, Places and Relations”. Una versione più estesa di questo contributo è stata pubblicata in La Rivista delle Politiche Sociali (Maino e Razetti, 2019).
Bibliografia
Cibinel E., Maino F., Manfredda F., Porzio G. (2017), Indagine propedeutica allo sviluppo di un intervento di sistema sul territorio regionale nell’ambito dell’assistenza familiare, Regione Piemonte, POR Piemonte FSE 2014/2020.
Crescentini L., Maino F. e Tafaro T. (2018), Non autosufficienza: analisi e proposte per un nuovo modello di tutela, Working Paper 2WEL 3/2018, Torino, Centro di Ricerca e Documentazione Luigi Einaudi.
Fosti, G. e Notarnicola, E. (2018) (a cura di), L’innovazione e il cambiamento nel settore della Long Term Care. 1° Rapporto Osservatorio Long Term Care, Milano, Egea.
Hubert., A. (2010, a cura di), Empowering people, driving change. Social Innovation in the European Union, Lussemburgo, Publication Office of the European Union.
ISTAT (2019), Indicatori demografici. Stime per l’anno 2018, Roma.
Madama I., Maino F. e Razetti F. (2019), “Innovating long-term care policy in Italy from the bottom: confronting the challenge of inclusive local care environments in Lombardy and Piedmont”, in Investigaciones Regionales / Journal of Regional Research, forthcoming.
Maino F. (2017), Secondo welfare e innovazione sociale in Europa: alla ricerca di un nesso, in F. Maino e Ferrera M. (a cura di), Terzo Rapporto sul secondo welfare in Italia 2017, Torino, Centro di Ricerca e Documentazione Luigi Einaudi, pp. 19-42.
Maino F. e Razetti F. (2019), “Long term care: riflessioni e spunti dall’Ue, fra innovazione e investimento sociale”, in la Rivista delle Politiche Sociali / Italian Journal of Social Policy, 1/2019, pp. 143-162.
Network Non Autosufficienza (a cura di) (2017), L’assistenza agli anziani non autosufficienti in Italia – 6° Rapporto. 2017/2018. Il tempo delle risposte, Santarcangelo di Romagna, Maggioli Editore.
Razetti F. (2018), LTC e innovazione sociale: quali spunti dall’Europa?, Paper presentato al Convegno SISP, Torino, 5-7 settembre 2018.
Sabato S., Vanhercke, B. e Verschraegen, G. (2015), The EU framework for social innovation – Between entrepreneurship and policy experimentation, ImPRovE Working Paper No. 15/21, Anversa, Herman Deleeck Centre for Social Policy – University of Antwerp. Social Policy Committee (2010).